Nhiễm trùng sau phẫu thuật là một vấn đề nguy hiểm và đáng lo ngại. Để ngăn ngừa nhiễm trùng sau phẫu thuật, ngoài việc áp dụng các biện pháp như vệ sinh bệnh viện, kỹ thuật vô trùng, thuốc sát trùng thì việc dùng kháng sinh dự phòng là cần thiết trong một số phẫu thuật.
Trong điều kiện của nước ta hiện nay, việc sử dụng kháng sinh dự phòng trong phẫu thuật là cần thiết vì điều kiện vệ sinh môi trường bệnh viện không đủ tốt, dụng cụ, áo quần, phòng mổ,… không phải lúc nào cũng đảm bảo vô khuẩn.
Cần phân biệt hai cách dùng kháng sinh trong ngoại khoa: kháng sinh trị liệu và kháng sinh dự phòng. Kháng sinh trị liệu là dùng kháng sinh để diệt vi khuẩn của nhiễm trùng đã xảy ra trước mổ. Kháng sinh dự phòng là dùng kháng sinh để ngừa vi khuẩn có khả năng xâm nhập vào cơ thể qua vết mổ trong lúc mổ.
Để áp dụng một cách hợp lý, an toàn, hiệu quả và ít tốn kém, sự hiểu biết về kháng sinh dự phòng trong phẫu thuật là cần thiết.
Contents
1. Khái niệm về kháng sinh dự phòng (KSDP)
Kháng sinh dự phòng (KSDP) là việc sử dụng kháng sinh trước khi xảy ra nhiễm khuẩn, nhằm giảm tỉ lệ nhiễm khuẩn tại các vị trí, cơ quan được phẫu thuật, không dự phòng nhiễm khuẩn toàn thân hoặc những vị trí, cơ quan ở xa nơi phẫu thuật. Vì vậy, KSDP không được dùng cho các trường hợp:
- Nhiễm khuẩn mắc phải trong lúc mổ.
- Nhiễm khuẩn do kỹ thuật chăm sóc sau mổ. (Hướng dẫn sử dụng kháng sinh – Bộ Y Tế)
2. Nguyên tắc sử dụng kháng sinh dự phòng (KSDP)
Có thể tóm gọn lại trong 3 nguyên tắc:
- Chọn đúng kháng sinh (xem kĩ hơn ở mục 4)
- Đưa thuốc đúng thời điểm (xem kĩ hơn ở mục 5)
- Độ dài đợt điều trị phải đúng: Không dùng KSDPkéo dài quá 24 giờ sau phẫu thuật, tiếp tục kháng sinh sau 24 giờ tăng nguy cơ kháng thuốc. Riêng phẫu thuật tim mạch có thể kéo dài đến 48 giờ vì tuy là loại phẫu thuật sạch nhưng nếu nhiễm trùng thì hậu quả sẽ rất nghiêm trọng. (Dược lâm sàng đại cương – ĐH Dược Hà Nội)
- Sử dụng KSDP cần theo dõi diễn biến lâm sàng của người bệnh, nếu có biểu hiện nhiễm khuẩn cần chuyển ngay sang kháng sinh điều trị.
3. Chỉ định sử dụng kháng sinh dự phòng (KSDP)
3.1. Phân loại phẫu thuật
Các phẫu thuật được phân loại theo bảng phân loại của Altemeier. Mỗi loại phẫu thuật có một nguy cơ nhiễm trùng sau mổ khác nhau thay đổi từ <5% đến >30%.
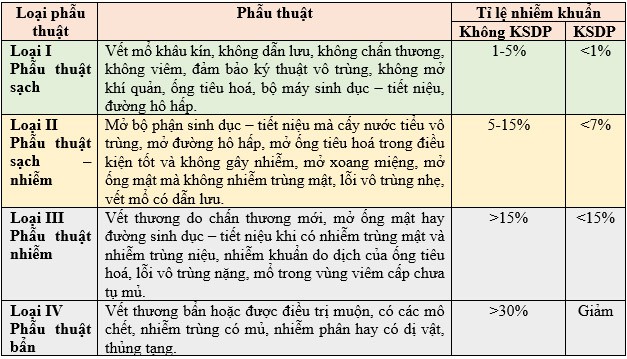
Bảng 1. Bảng phân loại phẫu thuật Altemeier theo mức độ nhiễm khuẩn sau mổ.
3.2. Chỉ định dùng kháng sinh dự phòng đối với từng loại phẫu thuật.
- Phẫu thuật loại I (phẫu thuật sạch): trên lý thuyết, phẫu thuật loại I không cần dùng KSDP. Tuy nhiên, một số phẫu thuật sạch phải dùng KSDP vì nhiễm trùng sau mổ có ảnh hưởng nghiêm trọng đến sống còn và chức năng của bệnh nhân như phẫu thuật chỉnh hình lắp bộ phận giả hay phẫu thuật tim. Trong những kiểu phẫu thuật khác thuộc loại này, mặc dù nhiễm khuẩn không nặng nhưng tần suất xảy ra cao cũng cần xem xét sử dụng KSDP.
- Phẫu thuật loại II (phẫu thuật sạch – nhiễm): tất cả phẫu thuật thuộc loại này đều phải dùng KSDP.
- Phẫu thuật loại III và IV (phẫu thuật nhiễm và phẫu thuật bẩn): trong trường hợp này, tình trạng nhiễm khuẩn đã xảy ra từ trước mổ và cần kháng sinh trị liệu dài ngày. Kháng sinh này không ngăn chặn được sự nhiễm khuẩn vào vết mổ mà chỉ ngăn chặn được nhiễm khuẩn đã xảy ra không phát triển, lây lan và diễn biến nặng thêm. Sử dụng kháng sinh trong trường hợp này được xem là điều trị thực sự. (Hướng dẫn sử dụng kháng sinh – Bộ Y Tế)
| Phẫu thuật sạch | Phẫu thuật chỉnh hình Phẫu thuật tim và mạch máu Phẫu thuật thần kinh Phẫu thuật nhãn khoa Đặt máy tạo nhịp … |
| Phẫu thuật sạch – nhiễm | Phẫu thuật đại – trực tràng Phẫu thuật gan – mật – tuỵ Phẫu thuật cắt ruột thừa Phẫu thuật dạ dày Phẫu thuật cắt tử cung Phẫu thuật lồng ngực Phẫu thuật tiết niệu … |
| Phẫu thuật nhiễm, phẫu thuật bẩn | Tạng vỡ, thủng hoặc hoại thư Sang chấn cơ xương và mô mềm Sản phụ khoa Bỏng, mất da diện rộng Đa chấn thương … |
Bảng 2. Chỉ định sử dụng liệu pháp kháng sinh dự phòng tuỳ theo kiểu phẫu thuật.
3.3. Kháng sinh dự phòng đối với bệnh nhân có nguy cơ cao.
Cần lưu ý nhóm bệnh nhân có nguy cơ cao trong mọi trường hợp phẫu thuật:
- Bệnh nhân có thể mang chủng vi khuẩn gây nhiễm trùng bệnh viện: là những bệnh nhân nằm viện > 48 giờ trước khi phẫu thuật, những bệnh nhân được điều trị kháng sinh từ sớm hoặc bị mổ lại sớm.
- Bệnh nhân suy giảm miễn dịch: do xạ trị, hoá trị, điều trị Corticoide, ghép tạng, tiểu đường, lớn tuổi, béo phì, suy dinh dưỡng,…
Đối với những bệnh nhân này, cần thay đổi liệu pháp KSDP, đơn độc hoặc phối hợp, thường dùng những kháng sinh mới và thông dụng trong điều trị bệnh. (Bảng 3)
Một số lưu ý cần ghi nhớ để tránh lạm dụng kháng sinh:
- Chỉ vi phạm phác đồ thông dụng trong trường hợp đặc biệt.
- Phải cân nhắc giữa lợi ích của bệnh nhân và bất lợi của cộng đồng (phát sinh chủng vi khuẩn kháng thuốc, tăng chi phí điều trị).
- Phải xác định rõ nguy cơ nhiễm trùng.
- Không được vi phạm nguyên tắc sử dụng ngắn hạn (24-48 giờ).
| Cephalosporin thế hệ I Cefazoline |
| Cephalosporin thế hệ II Cefamandol Cefoxitin Cefuroxim |
| Penicilin Penicilin G Penicilin A + thuốc ức chế β-lactamase |
| Các Aminosid (sử dụng tại chỗ) |
| Vancomycin |
| Clindamycin |
Bảng 3. Kháng sinh dự phòng thông dụng trong ngoại khoa.
3.4. Kháng sinh dự phòng đối với bệnh nhân van tim hoặc mang van tim nhân tạo.
Phòng ngừa viêm nội tâm mạc nhiễm khuẩn: nếu KSDPcủa loại phẫu thuật mâu thuẫn với KSDPngừa viêm nội tâm mạc nhiễm khuẩn thì ưu tiên sử dụng KSDPngừa viêm nội tâm mạc nhiễm khuẩn.
Khi làm phẫu thuật trên bệnh nhân mang van tim nhân tạo hoặc mạch máu nhân tạo, phải thực hiện liệu pháp KSDP như trong phẫu thuật tim.
Đối với bệnh nhân mang khớp giả, cần dùng KSDP có tác dụng trên tụ cầu khuẩn và liên cầu khuẩn.
3.5. Kháng sinh dự phòng đối với bệnh nhân ghép cơ quan.
Đối với bệnh nhân ở ngoài bệnh viện trước mổ: chọn KSDP theo tạng được ghép.
Đối với bệnh nhân nhập viện trước mổ: có khả năng đã bị nhiễm khuẩn bệnh viện nên phải dùng KSDP phù hợp với dòng vi khuẩn gây bệnh của bệnh viện. Kháng sinh mới thường được dùng trong trường hợp này.
4. Kháng sinh dự phòng lý tưởng.
Một số tính chất của một KSDP lý tưởng:
- Có tác dụng hiệu quả trên chủng vi khuẩn gây bệnh nguy hiểm xuất hiện trong phẫu thuật, chủng gây bệnh của bệnh viện và chủng gây bệnh của mỗi khoa.
- Không làm tăng tính kháng thuốc, thay đổi các chủng vi khuẩn của bệnh viện và chọn lọc vi khuẩn kháng thuốc.
- Khả năng khuếch tán đến các mô tốt, đạt được nồng độ hiệu quả.
- Thời gian bán huỷ đủ dài để duy trì hàm lượng thuốc trong thời gian phẫu thuật cho đến khi kết thúc mà không phải tiêm lại. Tuy vậy đôi khi cũng phải cho thêm thuốc nếu thời gian mổ dài quá thời gian bán huỷ của kháng sinh.
- Độc tính càng thấp càng tốt.
- Không tương tác với thuốc gây mê, nhất là với thuốc giãn cơ (như Polymyxin, Aminosid).
- Dễ sử dụng.
- Có lợi ích về mặt kinh tế. Chi phí KSDP phải thấp hơn chi phí kháng sinh điều trị nhiễm trùng sau mổ. KSDP cũ thường dùng rẻ hơn so với KSDP mới. Do vậy, chỉ yêu cầu sử dụng KSDP mới trong trường hợp đặc biệt, khi phổ tác dụng của thuốc mới có lợi hơn so với thuốc cũ. (Bảng 4) (Hướng dẫn sử dụng kháng sinh – Bộ Y Tế)


Bảng 4. Chỉ định dùng KSDP mới phổ rộng.
5. Thời điểm đưa thuốc và đường đưa thuốc.
Có thể đưa thuốc theo nhiều con đường: tiêm tĩnh mạch, tiêm bắp, đường uống, đặt trực tràng,… nhưng đường tĩnh mạch là đường thường được lựa chọn.
- Tiêm tĩnh mạch: tiêm thuốc sau khởi mê (½ – 1 giờ trước khi phẫu thuật). Thuốc đưa bằng đường này đạt nồng cao trong huyết thanh và mô rất nhanh.
- Tiêm bắp: tiêm trước phẫu thuật ½ – 1 giờ. Nhược điểm là nồng độ thuốc trong huyết thanh và mô thấp, tác dụng chậm, không ổn định.
- Đường uống: dùng trong phẫu thuật đại – trực tràng.
- Đường tại chỗ: hiệu quả thay đổi tuỳ theo từng loại phẫu thuật khác nhau.
Thời gian sử dụng kháng sinh dự phòng nên trong vòng 60 phút trước khi tiến hành phẫu thuật và gần thời điểm rạch da.
Ví dụ:
Cephalosporins tiêm tĩnh mạch trong 3 – 5 phút ngay trước thủ thuật và đạt nồng độ cần thiết ở da sau vài phút.
Vancomycin và Ciprofloxacin cần phải được dùng trước một giờ và hoàn thành việc truyền trước khi bắt đầu rạch da.
Clindamycin cần được truyền xong trước 10 – 20 phút.
Gentamycin cần được dùng một liều duy nhất 5 mg/kg để tối đa hóa sự thấm vào mô và giảm thiểu độc tính. (Hướng dẫn sử dụng kháng sinh – Bộ Y Tế)
Tóm lại, đưa kháng sinh trước khi mổ là bắt buộc.
Dù chọn đường đưa thuốc nào thì nguyên tắc chung vẫn là bảo đảm kháng sinh có nồng độ cao nhất lúc rạch da. Tác dụng phòng ngừa của kháng sinh giảm dần nếu cho thuốc muộn hơn thời điểm nhiễm khuẩn và mất hết tác dụng nếu cho kháng sinh muộn hơn sau 3 giờ. (Dược lâm sàng đại cương – ĐH Dược Hà Nội)
6. Bất lợi của KSDP
- Một số bất lợi khi sử dụng KSDP:
- Độc tính của kháng sinh (dị ứng, sốc phản vệ, tiêu chảy,…).
- Chọn lọc vi khuẩn kháng thuốc.
- Gây nhiễm trùng sau mổ bởi những vi khuẩn đa kháng thuốc.
- Thất bại.
- Tốn kém.
7. Kết luận
Để phòng ngừa nhiễm trùng sau phẫu thuật, kháng sinh chỉ là một trong những biện pháp dự phòng. Cần thực hiện đồng thời các biện pháp nâng cao chất lượng vệ sinh phòng mổ, tiệt khuẩn dụng cụ, quần áo, bông băng,… và đặc biệt là vai trò của người kỹ thuật viên là vô cùng quan trọng. Tay nghề của kỹ thuật viên càng cao, vết mổ càng gọn thì tỉ lệ nhiễm trùng càng giảm. Chi phí kháng sinh dùng cho phẫu thuật là khá cao trong ngân sách của khoa Dược. Vì vậy, để giảm chi phí và tiết kiệm thuốc cần sự phối hợp hiệu quả của cả đội ngũ nhân viên y tế.
Tài liệu tham khảo
- Bộ Y Tế (2012). Hướng dẫn phòng ngừa nhiễm khuẩn vết mổ.
- Trường Đại học Dược Hà Nội – Bộ môn Dược lâm sàng (2003). Dược lâm sàng đại cương.
- Bộ Y Tế (2006). Hướng dẫn sử dụng kháng sinh.
- BS. Nguyễn Thị Thanh – BS. Hồ Huỳnh Quang Trí (1995). Sử dụng kháng sinh trong hồi sức và ngoại khoa.
- Scottish Intercollegiate Guidelines Network (July 2008, updated April 2014). Antibiotic prophylaxis in surgery. Edinburgh: SIGN publication no.104.
- Wendy Munckhof, Infectious Diseases Physician and Clinical Microbiologist, Princess Alexandra Hospital, and Senior Lecturer in Medicine, University of Queensland, Brisbane (April 2005). Antibiotics for surgical prophylaxis . Australia.